Borreliose
Borroliose ist eine bakterielle Infektionserkrankung, welche durch Borrelia burgdorferi und einige andere Borrelienarten verursacht und durch Zecken übertragen wird. Die Erkrankung kann die Haut, die Gelenke, das Nervensystem, die Augen und das Herz befallen.
Entstehung
Borrelien sind Bakterien aus der Klasse der Spirochäten welche durch den Biss der Zecke Ixodes ricinus („Holzbock“) übertragen werden. Die Zecken, die in Amerika und Mitteleuropa weit verbreitet sind, sind in unterschiedlichem Ausmaß mit Borrelien infiziert. In Deutschland ist das Risiko durch einen Zeckenbiss infiziert zu werden am höchsten in den Mittelgebirgen wie dem Bayerischer Wald oder dem Kraichgau. Hier sind bis zu 20 % der Zecken mit Borrelien infiziert. Allerdings werden nur ein geringer Teil der Menschen, die von einer infizierten Zecke gebissen werden, selbst infiziert und dann auch krank. Nur Zecken, die länger als 6-12 Stunden am Körper bleiben, übertragen die Krankheit und am größten ist das Risiko erst nach 48 bis 72 Stunden Kontakt mit der Zecke. Allerdings bleiben Zecken oft lange Zeit unbemerkt und viele Menschen werden infiziert, ohne je einen Zeckenbiss bemerkt zu haben.
Borrelien können verschiedene Organe des Körpers infizieren. Die Erkrankung verläuft in verschiedenen Stadien welche, da sich die Borrelien nur langsam teilen, über Jahre dauern können.
Häufigkeit
Geschätzt werden ca. 40 000 Neuerkrankungen/Jahr in Deutschland. Das Risiko ist besonders hoch in den Gebieten mit einer großen Menge Borrelien-infizierter Zecken (Endemiegebiete) wie den deutschen Mittelgebirgen. Die Erkrankung ist aber über große Teile Europas und auch in Nordamerika verbreitet.
Symptome
Die Borreliose ist eine ungewöhnlich vielfältige Erkrankung welche sich sehr unterschiedlich und in vielen verschiedenen Organen äußern kann. Man unterscheidet drei Stadien der Erkrankung.
Stadium I
Wenige Tage und Wochen nach dem Biss durch eine infizierte Zecke kann im Falle einer Infektion eine ringförmige zunächst etwa handtellergroße Hauterscheinung, die sogenannte chronische Wanderröte (Erythema chronicum migrans) auftreten, welche sich allmählich um die Zeckenbissstelle ausbreitet und schließlich verschwindet. Diese Hauterscheinung ist so typisch, dass man sicher von einer Infektion ausgehen kann und unbedingt mit Antibiotika behandeln sollte.
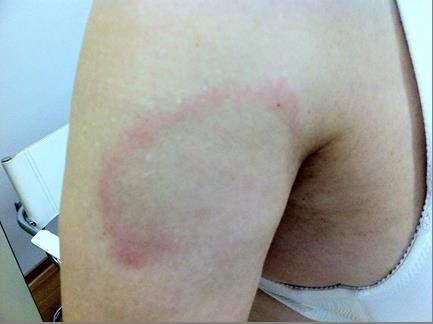
Erythema chronicum migrans (Wanderröte)
Nicht verwechseln sollte man damit jedoch die harmlose und häufige Rötung ca.1-2 cm um die Bissstelle, welche meist stark juckt, nach einigen Tagen bis zu einer Woche wieder verschwindet und kein Zeichen einer Infektion ist.
Gleichzeitig mit dem ersten Stadium der Infektion kann uncharakteristische Allgemeinsymptomatik mit Kopfschmerzen, Fieber und Lymphknotenschwellungen hinzukommen. Eine zweite seltenere Hauterscheinung in diesem Stadium der Erkrankung ist eine rot-bläuliche Schwellung der Haut typischerweise an den Ohrläppchen die sogenannte Lymphadenosis cutis benigna.
Stadium II
Im zweiten Stadium der Erkrankung welche Wochen bis Monate nach dem Zeckenbiss auftritt kann es zu verschiedenen Organbeteiligungen kommen. Bei der Gelenkbeteiligung (Lyme-Arthritis) tritt meist eine Entzündung eines oder einiger weniger Gelenke (Mon- und Oligoarthritis) auf wobei die Kniegelenke besonders häufig betroffen sind. Auch andere Gelenke der unteren Extremität können betroffen sein, ein Gelenkbefall der oberen Extremität ist in diesem Stadium dagegen wenn überhaupt sehr selten. Polyarthritiden werden durch die Borreliose nie verursacht.
Die Beteiligung des Nervensystems verläuft in Form einer Hirnhaut- und Nervenwurzelentzündung (Meningopolyneuritis=Bannwarth-Syndrom) oder der Entzündung eines meist einzelnen Nerven am Körper (periphere Neuropathie) welche z.B. zu der Lähmung eines Gesichtnervens mit Herabhängen der Mundwinkel (Facialisparese) auf einer Seite führen kann. Darüber hinaus kann selten auch das Herz betroffen sein, so dass eine Herzmuskel- und Herzbeutelentzündung (Peri-Myokarditis) zu Herzrhythmusstörungen führen kann (typisch: Überleitungsstörung vom Vorhof zur Kammer = AV-Blockierung) oder auch das Auge (Uveitis, Papillitis)
Stadium III
Das Stadium III tritt Monate bis Jahre nach dem Zeckenbiss auf. Neben der chronifizierten Gelenkbeteiligung können hier Hauterscheinungen auftreten welche durch Blauverfärbungen und die Verdünnung der Haut an den Händen und Füßen gekennzeichnet ist (Akrodermatitis atrophicans).
Ob durch die Borreliose tatsächlich Gelenkentzündungen verursacht werden, die viele Gelenke betreffen und diese eventuell auch zerstören (erosive Polyarthritis) also das Bild einer rheumatoiden Arthritis vortäuschen, ist noch umstritten. Schmerzen der Sehnen und Muskeln können vorkommen, sind aber oft nur sehr schwer von anderen Erkrankungen zu unterscheiden. In dem Zusammenhang kann auch ein chronisches Müdigkeitssyndrom auftreten („Post-Lyme-Syndrom“), dessen Ursache unbekannt ist aber eine gute Prognose hat und allmählich, ggf. aber über viele Monate bis zu Jahre, wieder abklingt. Eine Antibiotikatherapie ist in diesem Stadium nicht wirksam um das Abklingen der Symptome zu beschleunigen.
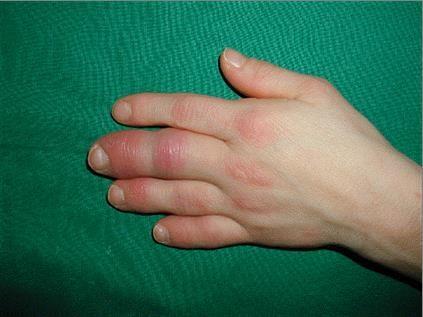
Akrodermatitis atrophicans mit Begleitarthritis
Diagnose
Krankengeschichte und klinischer Befund
Manchmal ist die Krankengeschichte und der Befund (wie z.B. bei der Wanderröte) sehr typisch und die Diagnose damit leicht zu stellen. Häufig sind die Symptome aber sehr uncharakteristisch. Da Zeckenbisse sehr häufig sind, ist ein Zeckenbiss alleine noch nicht richtungsweisend. Darüber haben viele Patienten mit Borreliose nie einen Zeckenbiss bemerkt.
Wichtiger ist die Information ob ein Patient beruflich wie z.B. Förster oder privat z.B. als Jogger viel im Wald ist, so dass das Risiko irgendwann von einer Borrelien-infizierten Zecke gebissen zu werden sehr viel höher ist.
Antikörpernachweis (Serologie)
Der Nachweis von Antikörpern im Blut zeigt, dass das Immunsystem sich mit Borrelien auseinandergesetzt hat. Ob ein Patient auch erkrankt ist, kann der Bluttest nicht zeigen. Dafür müssen zusätzlich die typischen Krankheitssymptome vorhanden sein. Da die Erkrankung aber sehr vielgestaltig sein kann, kann diese Entscheidung manchmal sehr schwierig sein. Man kann grundsätzlich zwei Typen von Antikörper nachweisen: Antikörper vom IgM-Typ zeigen die frühe Infektion (meist Stadium I oder aber symptomlos) während Antikörper vom IgG-Typ die späte Infektion (Stadium II + III) oder eine länger zurückliegende Infektion, welche komplett ausgeheilt sein kann, anzeigen. Man kann davon ausgehen, dass mit den geeigneten Testverfahren bei jedem Patienten mit einer Borreliose auch ein positiver Antikörpertest vorliegt. Nur in ganz frühen Stadien kann dieser initial noch negativ sein, so dass in einem solchen Fall eine Wiederholung nach ca. 6 Wochen sinnvoll sein kann. Sogenannte „seronegative“ Borreliosen sind nach dem gegenwärtigen Stand der Wissenschaft praktisch ausgeschlossen.
Bei den Antikörpernachweisen gibt es die einfacheren Suchtests, wie z.B. der sog. ELISA-Test und die komplizierteren Bestätigungstests wie der Immuno-Blot oder Western-Blot-Test, die einem die Sicherheit geben, dass der Test nicht falsch-positiv war. Das heißt, um eine aktuelle oder aber durchgemachte Borrelieninfektion festzustellen, sollte man bei einem positiven Suchtest einen Bestätigungstest veranlassen, damit man wirklich sicher sein kann, dass tatsächlich Anti-Borrelienantikörper nachgewiesen worden sind. Die Höhe des Antikörpernachweises (Titer) ist für die Diagnose von nur geringem Wert. Eine Kontrolle des Werts nach einer Therapie hat keine Aussagekraft, da der Titer auch nach erfolgreicher Behandlung noch viele Jahre persistieren kann.
Neben dem Antikörpernachweis im Blut kann man nach Antikörpern im Nervenwasser (Liquor) suchen, welche bei einer Beteiligung des Zentral-Nervensystems nachweisbar sind.
Auf dem Markt sind noch eine Vielzahl anderer Labortests, die dazu dienen sollen eine Borrelieninfektion nachzuweisen (sog Lymphozytentransformations=LTT-Tests, Visual contrast sensitivity=VCS Tests, CD57+/CD3+ Lymphozytensubpopulationen, PCR-Nachweis aus Urin u.v.m.). Ihre Genauigkeit und ihr diagnostischer Wert ist jedoch derzeit in keiner Weise belegt und es wird von deren Nutzung abgeraten!
Erregernachweis
Die Tatsache, dass der Nachweis von Antikörpern gegen Borrelien nicht automatisch auch bedeutet, dass der Patient eine Borreliose hat, ist ein häufiges diagnostisches Problem. Deswegen kann es sinnvoll sein zu versuchen den Erreger direkt und nicht nur die Antikörper nachzuweisen. Dafür kann man Gewebeproben aus der Haut, Blut, Gelenkflüssigkeit, Urin oder auch Nervenwasser benutzen. Leider gelingt die Anzucht der Borrelien nur selten. Größere Chancen bestehen in dem Nachweis von genetischem Material der DNS von Borrelien mit Hilfe der sogenannten PCR-Technik. Da diese Methode jedoch teuer und relativ aufwendig ist, kann sie nur in bestimmten Fällen angewendet werden. Der Nachweis von Borrelien-DNS macht jedoch eine weiter bestehende Infektion wahrscheinlich.
Therapie
Eine nachgewiesene Infektion (d.h. neben einem positiven Antikörpernachweis im Such- und Bestätigungstest auch passende Symptomatik oder aber direkt nachgewiesener Erreger) sollte mit Antibiotika behandelt werden. Dabei entscheidet die Art der Infektion darüber ob zunächst ein Therapieversuch mit als Tabletten eingenommenen Antibiotika gemacht werden kann oder aber ob gleich Antibiotika über die Vene gegeben werden müssen.
Empfohlenes Therapievorgehen:
| Doxycyclin 200 mg/Tag p.o. über 21-30 Tage (auch: Amoxicillin 3-4x 500mg p.o.) |
Lyme-Arthritis, Wanderröte (Erythema chronicum migrans), periphere Nervenlähmung |
| Cephalosporine i.v. über 21 Tage Cefotaxim 3x 2g/d oder Ceftriaxon 1x 2g/d) |
Hirnhaut- und Nervenwurzelentzündung (Meningoradikulitis), Herzbeteiligung, Versagen der oralen Therapie |
| p.o. = oral d.h. über den Mund eingenommen i.v. = intravenös d.h. in die Vene |
|
| Antibiotikatherapie immer erst nach Rücksprache mit ihrem Arzt ! | |
Die Wirkung der Antibiotikatherapie tritt häufig erst sehr spät nach einigen Wochen oder sogar Monaten ein. D.h. nach einer Antibiotikatherapie sollte zunächst der Verlauf abgewartet werden. Eine Kontrolle der Antikörpertiter im Blut nach der Behandlung gibt einem zumindest bei Stadium II + III der Erkrankung keine Informationen über den Behandlungserfolg und wird daher nicht empfohlen.
Bei dem Versagen der Behandlung, das bei i.v.-Therapie selten ist, kann die Therapie noch einmal wiederholt werden. Es wurde auch über verlängerte Antibiotikagaben über Monate und höher Dosen der Antibiotika berichtet. Der Stellenwert dieser Behandlung ist jedoch noch nicht gesichert und wird nicht empfohlen, da auch Nebenwirkungen einer solchen Therapie berichtet wurden. Ebenso ist eine Behandlung mit Antibiotikakombinationen oder der Kombination mit Hydroxychloroquin (Quensyl®).
Vorbeugung
Bedeckte Kleidung schützt vor Zecken. Falls doch eine Zecke gebissen hat, sollte diese möglichst rasch entfernt werden. Dazu packt man die Zecke mit einer Pinzette und dreht sie aus der Haut. In der Apotheke kann man spezielle Zeckenzangen bekommen, die einen eingebauten Drehmechanismus haben. Auch Aushebeln der Zecke ist möglich. Eine Vorbehandlung der Zecke mit Rizinusöl oder Klebstoff wird heute nicht mehr empfohlen, da hierdurch die Infektionsgefahr eher noch erhöht wird.
Impfstoffe sind in Entwicklung, aber die Erzeugung eines ausreichenden Impfschutzes scheint schwierig zu sein. Die Impfung gegen Frühsommermeningoenzephalitis (FSME), eine virale Erkrankung, welche auch durch Zecken übertragen wird, schützt nicht gegen die viel häufigere Borreliose, ist in Endemiegebieten aber zu empfehlen.
Prognose
Meist verläuft die Erkrankung gutartig und das Ansprechen auf Antibiotika ist bei ausreichend langer Gabe (s.o.) i.d.R. sehr gut. Chronische Verläufe sind jedoch möglich. Die größte Chance, diese zu verhindern, liegt in der frühzeitigen Antibiotikatherapie. Die Genese prolongierter Symptome wie z. B. des Post-Lyme-Syndroms ist jedoch nicht geklärt, auch spricht dieses Syndrom nicht auf Antibiotika an. Auch diese Symptomatik hat jedoch eine gute Prognose und klingt allmählich über Monate bis Jahre spontan ab.
Copyright: Prof. Dr. med. C. Fiehn J/Krankheitsinformationen/Borreliose 25.09.2012
Kontakt
Rheumazentrum-Heidelberg
Medizinische Klinik (Krehl-Klinik)
Prof. Dr. med. H. M. Lorenz
Im Neuenheimer Feld 410
69120 Heidelberg
Tel.: +49 6221 56-8030
E-Mail: info@rheumazentrum-heidelberg.de
