Uveitis: Was ist das?
Die Uvea, ist die mittlere Schicht der drei Augenhüllen. Sie setzt sich zusammen aus der Regenbogenhaut (Iris), dem Ziliarkörper (corpus ciliare) und der Aderhaut (Choroidea). Zur äußeren Schicht der Augenhüllen gehören die Lederhaut (Sklera) und die Hornhaut (Cornea), die innere ist die Netzhaut (Retina).
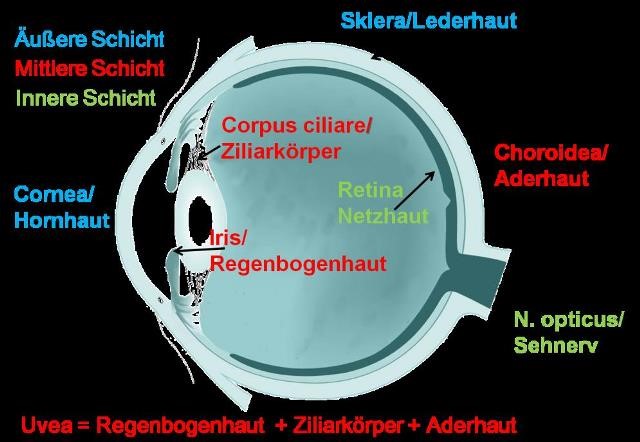
Abb.1: Die Uvea setzt sich aus Regenbogenhaut, Ziliarkörper und Aderhaut zusammen.
Die Endung –itis bezeichnet im medizinischen Sprachgebrauch eine Entzündung (z.B. Appendiz-itis = Blinddarmentzündung, Pankrea-itis = Bauchspeicheldrüsenentzündung, …). Als „Uveitis“ bezeichnet man also eine Entzündung der Uvea. Heute wird der Begriff allerdings auch für Entzündungen anderer Gewebe des Augeninneren (wie z. B. der Netzhaut) verwendet. Hinter dem Begriff Uveitis verbirgt sich nicht – wie häufig angenommen – ein einzelnes Krankheitsbild. Es werden vielmehr unterschiedliche Erkrankungen zusammengefasst, die entweder nur das Auge betreffen oder im Rahmen von Systemerkrankungen auftreten können und dann außer dem Augen auch andere Gewebe oder Organe betreffen. Neben den großen Unterschieden der einzelnen Krankheitsbilder haben alle eines gemeinsam: das Vorhandensein von Entzündungszellen im Auge.

Abb.2: Entzündungszellen können im Auge während einer Uveitis an der Spaltlampe erkannt werden. Sie bewegen sich wie Staubpartikel in einem Lichtstrahl.
Uveitis: woher kommt das?
Eine häufig gestellt Frage ist die nach der Ursache einer Uveitis. Eine solche Ursache im eigentlichen Sinn gibt es lediglich für die infektiösen Uveitisformen (z.B. Herpes oder Toxoplasmose), bei denen die Ursache/der Auslöser behandelt werden kann. Bei den übrigen Uveitisformen geht man davon aus, dass das Immunsystem fehlreguliert ist und nicht immer zwischen eigen und fremd unterscheiden kann. Normalerweise wendet sich das Immunsystem lediglich gegen „Fremdes“ z.B. Krankheitserreger wie Bakterien oder Viren. Bei den Autoimmunerkrankungen, zu denen auch ein Großteil der Uveitisformen gehört, werden Teile des eigenen Körper als fremd angesehen und „attackiert“.
Neben Patienten bei denen sich die autoimmune Entzündung rein auf das Auge bezieht (primäre Uveitis), gibt es Patienten, bei denen zusätzlich andere entzündliche Beschwerden oder Organbeteiligungen bestehen (sekundäre Uveitis). Hierbei finden sich neben Erkrankungen des entzündlich rheumatischen Formenkreises (M. Bechterew, Sarkoidose, M. Behcet, Vaskulitiden, kindliches Rheuma) auch chronische entzündliche Darmerkrankungen (M. Crohn, Colitis ulcerosa) oder neurologische Autoimmunerkrankungen wie die Multiple Sklerose. Diese Erkrankungen stellen jedoch nicht die Ursache der Uveitis dar. Gemeinsam ist allen, dass sie durch eine Fehlfunktion des Immunsystems – eine autoimmune Reaktion – entstehen. Warum sich diese beim einen Patienten allein am Auge, bei einem anderen an Auge und Lunge, bzw. Auge und Wirbelsäule oder Auge und Darm zeigt, kann bisher noch nicht schlüssig erklärt werden.
Eine erstmalig aufgetretene Uveitis kann als „Blinklicht“ verstanden werden, um nachzusehen, ob eine sonstige Autoimmunerkrankung vorliegen könnte, die bisher noch nicht als solche erkannt wurde, da sie (noch) keine Beschwerden macht, oder aber die bestehenden Beschwerden außerhalb des Auges bisher noch nicht zu einer weiteren Untersuchung geführt haben. Wichtig ist hierbei ausgehend von der genauen Art der Uveitis und den möglicherweise vorhandenen sonstigen Beschwerden gezielt sinnvolle Untersuchungen durchzuführen
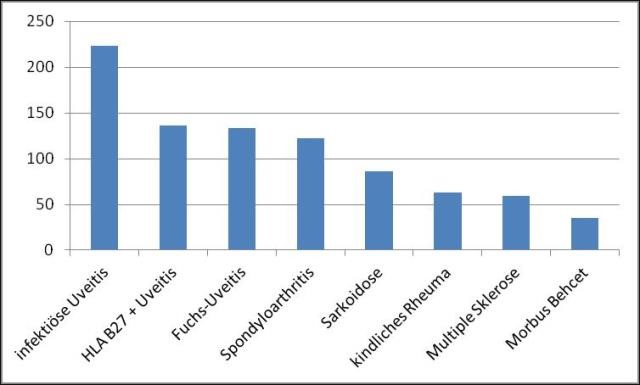
Abb.3: häufigste Erkrankungen, die mit einer Uveitis einhergehen. Daten aus dem Interdisziplinären Uveitiszentrum Heidelberg (modifiziert aus Jakob et al 2009 J Rheumatol) infektiöse Uveitis: v.a. Herpes und Toxoplasmose, HLA B27+Uveitis und Fuchs-Uveitis: rein auf das Auge bezogene Autoimmunerkrankungen.
Bei einer bekannten Autoimmunerkrankung zeigt das Auftreten einer Uveitis einen Krankheitsschub an, es kann sich gelegentlich aber auch um eine Nebenwirkung der Medikation handeln, insbesondere um Infektionen unter Immunsuppressiva (Medikamente, die das Immunsystem unterdrücken). Dies kann nur der erfahrene Augenarzt mit einer Untersuchung an der Spaltlampe unterscheiden.
Uveitis: Wie wird die Diagnose gestellt?
Wichtig ist die sorgfältige augenärztliche Anamnese und Untersuchung. Von Bedeutung sind hierbei z.B. der Beginn der Beschwerden (akut oder schleichend, einseitig oder beidseitig), das Vorliegen von Rötung und Schmerzen, Verschwommen oder Schleiersehen. Bei der Untersuchung an der Spaltlampe ggfls. ergänzt durch weitere apparative Untersuchungen (z. B. FAG, OCT) werden Ausmaß und Lokalisation der Entzündung, Augendruck und evtl. vorliegende Schäden von vorausgegangenen Entzündungen beurteilt.
Üblich ist eine Einteilung in Abhängigkeit vom Ort der Entzündung. Hierbei wird ein vorderer (anterior), mittlerer (intermedia) und hinterer (posterior) Abschnitt unterschieden. Generell gilt: je weiter vorne und außen die Entzündung anatomisch im Auge lokalisiert ist, desto mehr Beschwerden bereitet sie dem Patienten.
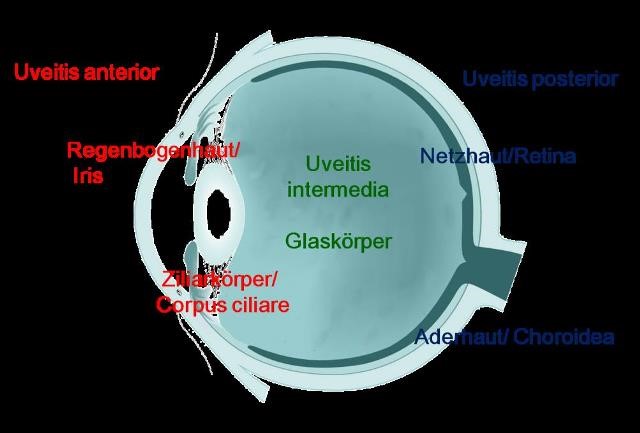
Abb.4: Anatomische Einteilung der Uveitis
Bei der vorderen Uveitis (Uveitis anterior) zeigt sich eine Entzündung der Regenbogenhaut (Iris) und/oder des Ziliarkörpers. Die Regenbogenhautentzündung/Iritis ist die häufigste Form einer Uveitis. Typische Symptome sind Rötung, Lichtempfindlichkeit, Schmerzen.
Bei der Uveitis des mittleren Abschnitts (Uveitis intermedia) ist der Glaskörper entzündet. Hier kommt es zu keiner Rötung des Auges. Typische Beschwerden sind Schleier- und Punktesehen. Ist der hintere Abschnitt betroffen (Uveitis posterior) finden sich Entzündungszellen in Netz- und Aderhaut. Wolken- und Verschwommensehen können die Sehkraft stark beeinflussen, insbesondere wenn die Entzündungszellen sich vor die Stelle des schärfsten Sehens (Makula) schieben. Gelegentlich findet sich auch eine Beteiligung aller Abschnitte. Dann spricht man von einer Panuveitis.
Ergibt sich aus der augenärztlichen Untersuchung eine Uveitisform, die zu einer anderen Autoimmunerkrankung „passen“ könnte, schließt sich idealerweise eine zielgerichtete internistisch-rheumatologische Diagnostik. Abhängig von der Uveitisform erfolgen weiteren Untersuchungen (Blut, Röntgen, MRT, CT).
In Abhängigkeit der Befunde wird die Diagnose gestellt und die Therapie festgelegt.
Uveitis: Wie sieht die Therapie aus?
Die Therapie orientiert sich zum einen an der Lokalisation der Entzündung am Auge und möglichen begleitenden Symptomen einer Autoimmunerkrankung. Berücksichtigt werden müssen natürlich auch Begleiterkrankungen wie Bluthochdruck, Diabetes mellitus, eingeschränkte Nieren- oder Leberfunktion u.a. Nicht zuletzt muss auch die individuelle Situation des Patienten (Kinderwunsch, Angst vor Spritzen, Nebenwirkungen) bedacht werden.
Wie bei anderen Autoimmunerkrankungen stellen Corticosteroide (Cortison) einen wichtigen Bestandteil der Therapie dar. Bei einer Entzündung im vorderen Augenabschnitt ist häufig eine lokale Therapie mit Cortison-Augentropfen die erste und oft ausreichende Therapie.
Bei Entzündungen im mittleren und hinteren Abschnitt reicht eine Tropftherapie nicht aus, da das Cortison nicht bis in diese Bereiche vordringen kann. Stattdessen werden Cortisonspritzen unter das Auge (parabulbär), unter die Bindehaut (subkonjunktval) oder ins Auge (intraokulär) verabreicht. Verfügbar sind auch cortisonhaltige Implantate, die ins Auge gespritzt werden und das Cortison über Wochen bis Monate langsam abgeben.
Liegt eine beidseitige Entzündung vor oder besteht über die Uveitis hinaus eine Autoimmunerkrankung, die ebenfalls eine Cortisontherapie benötigt, wird das Cortison in Tablettenform verabreicht. Hierbei sind nicht selten Dosierungen notwendig, die höher liegen, als bei anderen Autoimmunerkrankungen.
Um Cortison einzusparen und das Risiko weiterer Schübe zu minimieren, ist es gelegentlich notwendig eine längerfristige Basistherapie mit einem Immunsuppressivum zu beginnen. Eingesetzt werden hier die auch in der Rheumatologie gebräuchlichen DMARD (Disease-Modyfying-Antirheumatic Drug) wie z.B. Methotrexat oder Ciclosporin. Darüber hinaus kommen auch neuere Medikamente wie die ebenfalls aus der Rheumatologie bekannten Biologika (TNFalphaHemmer, Tocilizumab, Abatacept, Rituximab) und Interferone zum Einsatz..
Es muss darauf hingewiesen werden, dass einige dieser Medikamente nicht für die Behandlung der Uveitis zugelassen sind und erst nach Kostenübernahmeerklärung durch die Krankenkassen oder im Rahmen von klinischen Studien eingesetzt werden können.
Uveitis: eine Erkrankung, die oft mehr als einen Arzt benötigt !
Zur Diagnosestellung und Therapie einer Uveitis ist neben einer sorgfältigen augenärztlichen Untersuchung auch das Fachwissen anderer Spezialisten, die sich mit Autoimmunerkrankungen und deren Therapie beschäftigen, notwendig. Aufgrund der Überlappung insbesondere mit Erkrankungen des rheumatischen Formenkreises stellt eine gemeinsame Betreuung der Patienten durch Augenärzte und Rheumatologen eine ideale Konstellation dar. Für die Besonderheiten der kindlichen Uveitis wird ein Kinderrheumatologe benötigt. Entzündlichen ZNS-Erkrankungen werden zusammen mit Neurologen, chronisch entzündliche Darmerkrankungen mit Gastroenterologen behandelt. Hierfür stehen spezialisierte Zentren u.a. in Heidelberg, Tübingen, Freiburg, Münster, München und Berlin zur Verfügung.
Verfasser: Dr. med. Regina Max, PD Dr. med. Friederike Mackensen, Interdisziplinäres Uveitiszentrum Heidelberg
Quellen:
http://de.wikipedia.org/wiki/Uveitis
Kontakt
Rheumazentrum-Heidelberg
Medizinische Klinik (Krehl-Klinik)
Prof. Dr. med. H. M. Lorenz
Im Neuenheimer Feld 410
69120 Heidelberg
Tel.: +49 6221 56-8030
E-Mail: info@rheumazentrum-heidelberg.de
